大学院医系科学研究科 消化器・移植外科
教授 大段 秀樹
Tel:082-257-5222 FAX:082-257-5224
E-mail:hohdan*hiroshima-u.ac.jp
(*は半角@に置き換えてください)
本研究成果のポイント
- この研究は、日本全国の肝臓移植のデータを用いて、肝細胞癌患者に対する生体肝移植※1のためのJapan基準※2(Milan基準※3と5-5-500基準※4の組み合わせ)の妥当性を確認しました。Japan基準を満たす患者のうち、5-5-500基準外かつMilan基準内の予後が低い※5ことが確認されました。
- 多変量解析※6により、Japan基準を満たす患者の中で、予後不良因子※7として「好中球対リンパ球比(NLR)が5以上※8」と「肝切除の既往※9」が独立して関連していることが示されました。
- この研究成果は、日本における肝細胞癌の肝移植において、より広範な患者層への適用を可能にし、予後の予測に役立つ重要な知見を提供しています。
概要
広島大学病院未来医療センターの大平真裕助教、広島大学大学院医系科学研究科消化器・移植外科学の大段秀樹教授らの研究グループは、日本肝移植学会の多施設共同プロジェクト研究を行い、肝細胞癌に対する生体肝移植におけるJapan基準(Milan基準と5-5-500基準の組み合わせ)の妥当性とJapan基準内における肝臓移植後の予後不良因子を明らかにしました。本研究結果は、肝細胞癌に対する肝臓移植の適応拡大と予後を予測する上で有用な情報となることが期待されます。
Japan基準は現在、肝細胞癌に対する肝臓移植の保険適応基準となっています。この基準を超える場合は、施設毎に判断を行い自費診療で肝移植を行っています。
世界的にはMilan基準が古くから使われていますが、基準が厳しいため拡大基準を用いている施設が多くなっています。米国ではUCSF基準※10、韓国では、Asan基準※11が用いられています。
本研究の成果は2024年6月17日に「BJS Open」に掲載されました。
- 論文タイトル
Japanese living donor liver transplantation criteria for hepatocellular carcinoma: nationwide cohort study - 著者
Masahiro Ohira, MD, PhD1,2, Gaku Aoki, PhD3, Yasushi Orihashi, PhD3, Kenichi Yoshimura PhD2, Takeo Toshima MD, PhD4, Etsuro Hatano MD, PhD5, Susumu Eguchi MD, PhD6, Taizo Hibi MD, PhD7, Kiyoshi Hasegawa MD, PhD8, Yuzo Umeda MD, PhD9, Takuya Hashimoto MD, PhD10, Yasushi Hasegawa MD, PhD11, Shuji Nobori MD, PhD12, Yasuhiro Ogura MD, PhD13, Hiroyuki Nitta MD,PhD14, Hiroto Egawa MD, PhD15, Hidetoshi Eguchi MD, PhD16, Yasutsugu Takada MD, PhD17, Yoshihide Ueda MD, PhD18, Mureo Kasahara MD, PhD19, Shigeyuki Kawachi MD, PhD20, Yuji Soejima MD, PhD21, Katsutoshi Tokushige MD, PhD22, Hiroaki Nagano MD, PhD23, Hironori Haga MD, PhD24, Takumi Fukumoto MD, PhD25, Satoshi Mochida MD, PhD26, Koji Umeshita MD, PhD27, *Hideki Ohdan MD, PhD1 & on behalf of the Japanese Liver Transplantation Society
* Corresponding author(責任著者)
1 Department of Gastroenterological and Transplant Surgery, Graduate School of Biomedical and Health Sciences, Hiroshima University, Hiroshima, Japan
2 Medical Center for Translational and Clinical Research, Hiroshima University Hospital, Hiroshima, Japan
3 Department of Biostatistics, Clinical Research Center in Hiroshima, Hiroshima University Hospital, Hiroshima, Japan
4 Department of Surgery and Science, Graduate School of Medical Sciences, Kyushu University, Fukuoka, Japan
5 Division of Hepato-Biliary-Pancreatic Surgery and Transplantation, Department of Surgery, Graduate School of Medicine, Kyoto University, Kyoto, Japan
6 Department of Surgery, Nagasaki University Graduate School of Biomedical Sciences, Nagasaki, Japan
7 Department of Pediatric Surgery and Transplantation, Kumamoto University Graduate School of Medical Sciences, Kumamoto, Japan
8 Artificial Organ and Transplantation Division, Department of Surgery, Graduate School of Medicine, The University of Tokyo, Tokyo, Japan
9 Department of Gastroenterological Surgery, Okayama University Graduate School of Medicine, Dentistry, and Pharmaceutical Sciences, Okayama, Japan
10 Division of Hepato-Biliary-Pancreatic and Transplantation Surgery, Japanese Red Cross Medical Center, Tokyo, Japan
11 Department of Surgery, Keio University School of Medicine, Tokyo, Japan
12 Department of Organ Transplantation and General Surgery, Kyoto Prefectural University of Medicine, Kyoto, Japan
13 Department of Transplantation Surgery, Nagoya University Hospital, Aichi, Japan
14 Department of Surgery, Iwate Medical University School of Medicine, Iwate, Japan
15 Department of Hepatobiliary-pancreatic Surgery, Institute of Gastroenterology, Tokyo Women's Medical University, Tokyo, Japan
16 Department of Gastroenterological Surgery, Osaka University Graduate School of Medicine, Osaka, Japan
17 Department of Hepato-Biliary-Pancreatic and Breast Surgery, Ehime University Graduate School of Medicine, Ehime, Japan
18 Department of Internal Medicine, Division of Gastroenterology, Kobe University Graduate School of Medicine, Hyogo, Japan
19 Organ Transplantation Center, National Center for Child Health and Development, Tokyo, Japan
20 Department of Digestive and Transplantation Surgery, Tokyo Medical University Hachioji Medical Center, Tokyo, Japan
21 Department of Surgery, Division of Gastroenterological, Hepato-Biliary-Pancreatic, Transplantation and Pediatric Surgery, Shinshu University, Nagano, Japan
22 Institute of Gastroenterology, Department of Internal Medicine, Tokyo Women's Medical University, Tokyo, Japan
23 Department of Gastroenterological, Breast and Endocrine Surgery, Yamaguchi University Graduate School of Medicine, Yamaguchi, Japan
24 Department of Diagnostic Pathology, Kyoto University Hospital, Kyoto, Japan
25 Department of Surgery, Division of Hepato-Biliary-Pancreatic Surgery, Kobe University Graduate School of Medicine, Hyogo, Japan
26 Department of Gastroenterology & Hepatology, Faculty of Medicine, Saitama Medical University, Saitama, Japan
27 Department of Surgery, Osaka International Cancer Institute, Osaka, Japan
- 掲載雑誌
BJS Open - DOI
10.1093/bjsopen/zrae079
https://academic.oup.com/bjsopen/article/8/4/zrae079/7725859
背景
本研究は、肝細胞癌患者に対する生体肝移植におけるJapan基準(Milan基準と5-5-500基準の組み合わせ)の妥当性を検証することを目的としています。1996年に導入されたMilan基準は、肝細胞癌患者に対する肝移植の適応を制限しつつも良好な予後を示す指標として広く受け入れられてきましたが、適応の狭さから一部の患者が移植の恩恵を受けられない状況が生じていました。これを受け、日本では基準の拡張が試みられ、その結果、5-5-500基準(最大腫瘍径が5cm以下、腫瘍数が5個以下、かつアルファフェトプロテイン(AFP)値が500ng/ml以下)が提案されました。本研究は、日本肝移植学会の多施設共同プロジェクト研究として行われ、この新基準の有効性と予後に関与するリスク因子を明らかにすることを目的としています。
研究成果の内容
本研究は、2010年から2018年の間に日本全国37施設で生体肝移植を受けた肝細胞癌患者のデータを用いて、新しいJapan基準の妥当性を検証しました。対象となった患者は516名で、そのうち485名がJapan基準を満たし、31名が基準を超えていました。研究の結果、Japan基準を満たす患者の5年生存率は81%、5年無再発生存率は77%であり、基準を超えた患者の生存率(58%)および無再発生存率(48%)と比較して有意に高いことが示されました。また、Milan基準を満たしていても5-5-500基準を満たさない患者は、予後が悪いことが明らかになりました。
さらに、多変量解析により、NLR(好中球対リンパ球比)が5以上であることと、肝切除の既往があることが、独立した予後不良因子であることが判明しました。NLRが高いことは、全身性炎症を示す指標として知られており、移植後の生存率や無再発生存率に悪影響を与える可能性があります。また、肝切除の既往がある患者は、再移植時における手術の複雑さや術後の合併症リスクが高まるため、予後が悪化する可能性があると考えられます。
今後の展開
本研究の結果は、Japan基準が肝細胞癌患者に対する生体肝移植の適応基準として妥当であることを支持するものであり、特に5-5-500基準が患者選択の有効な指標であることが確認されました。また、NLRや肝切除の既往といった要因が予後に与える影響を考慮することで、移植後の管理や治療方針をより適切に決定できる可能性が示唆されました。これにより、今後の臨床実践において、より多くの患者が移植の恩恵を受け、良好な予後を期待できる可能性が広がると考えられます。
参考資料
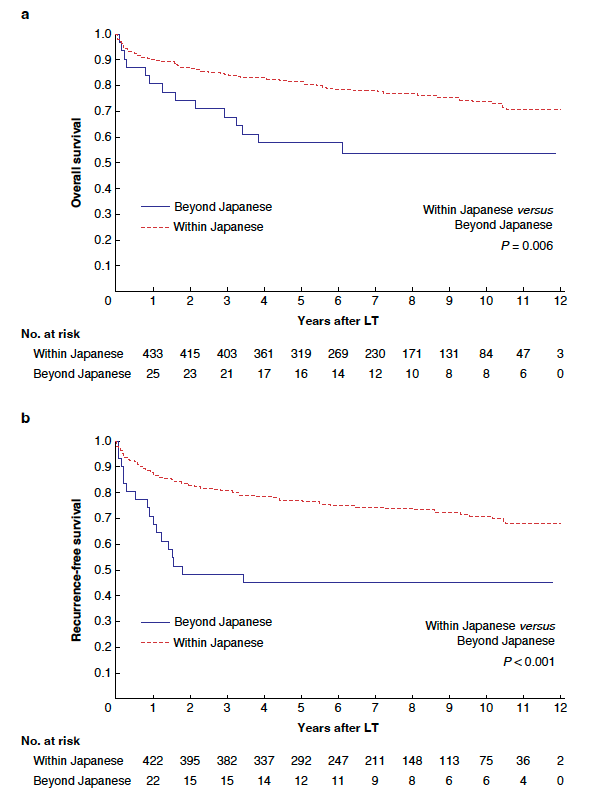
図1 Japan基準毎の全生存率(a)と無再発生存率(b)。
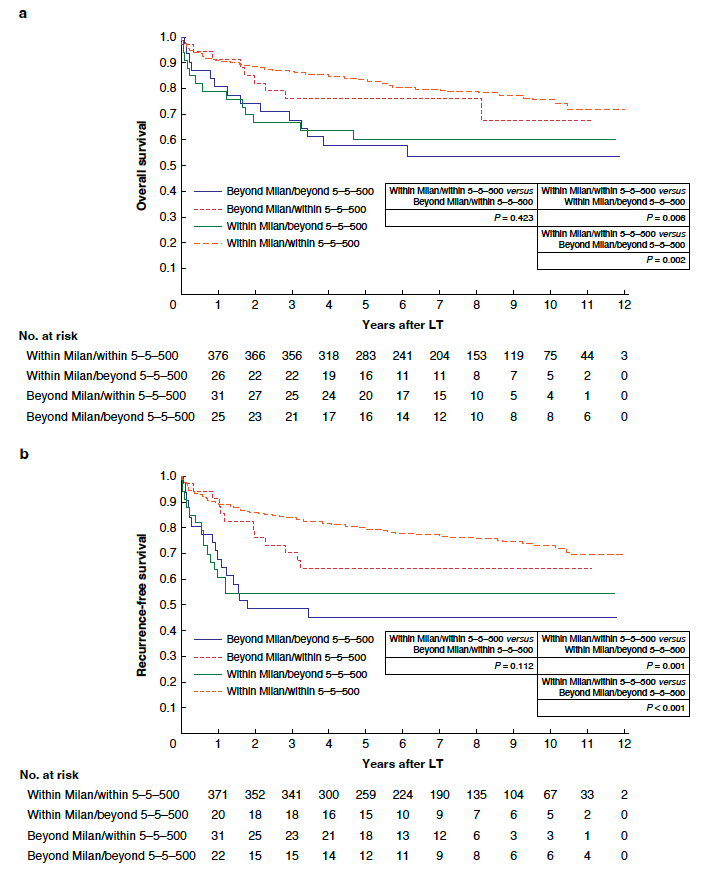
図2 ミラノ基準と5-5-500基準で分類した全生存率(a)と無再発生存率(b)。
用語解説
生体肝移植※1:肝移植とは、機能が低下してしまった病気の肝臓を取り出し、健康な肝臓を移植すること。肝移植のうち、生体肝移植とは、健康な人から肝臓の一部を取り出し臓器を受け取る患者に移植するもの、肝移植治療がその必要性、安全性、及び効果において他の治療よりも優位であると判断される場合には生体肝移植適応基準を満たしていると考えられる
Japan基準※2:日本での新たな肝細胞癌に対する生体移植を行う場合の条件として適応基準を定めている、Japan基準は、Milan基準※3と5-5-500基準※4を組み合わせたもの
Milan基準※3:腫瘍径5cm以内、1個あるいは腫瘍径3cm以内、3個以内、肝臓外に癌細胞の転移がないこと
5-5-500基準※4:腫瘍径5cm以内かつ5個以内かつAFP500ng/ml以下、AFP(α-フェトプロテイン)は健康な人の血液には含まれていないが、肝臓癌になると血液中に増加するもの
予後が低い※5:今後の病状についての医学的な見通しで、これから病気がよくなる可能性が低いこと
多変量解析※6:ある対象から得られたお互いに関連のある多種類のデータ(変数、変量)を総合的に要約したり、将来の数値を予測したりといった解析作業の総称
予後不良因子※7:病気が今後良くない経過をとる場合の因子
好中球対リンパ球比(NLR)が5以上※8:好中球/リンパ球比のこと、この比が高い、つまり、好中球が多くてリンパ球が少ない状態は、西洋医学的には慢性炎症体質とほぼ同じ状態と考えられている。
肝切除の既往※9:何らかの病気等で、肝を切除したことがあること
UCSF基準※10:腫瘍径6.5cm以下単発、腫瘍径4.5cm以下3個以内,腫瘍径合計8cm以内
Asan基準※11:腫瘍数6個以下、最大腫瘍径5cm以下

 Home
Home



